近畿大学消化器内科 樫田 博史
<大腸腫瘍・ポリープはすべて取るほうがいいの?>
「腫瘍」とは、いわゆる「できもの」を示すことばですが、「良性」と「悪性」に分けることができます。「悪性腫瘍」は、ほぼ「がん」と同義語と考えてよく、適切な治療をしなければ、段々大きくなったり、他臓器に転移したりして、生命を脅かすものを言います。「良性腫瘍」は、広い意味では、放置しても問題ないものを含める場合がありますが、狭い意味では、現在は良性だが次第に大きくなるものや将来悪性に変わる可能性のあるものを指します。ただし、実際に悪性化するのは、ほんの一部です。食道がんや胃がんは、最初の小さいうちから悪性として発生することがほとんどですが、大腸がんの多くは、最初は良性として発生し、何年もの間にゆっくり大きくなり、一部が悪性化し、やがて全体が悪性化して、完成されたがんになります。
では、「ポリープ」とは何でしょうか?元々は「でっぱったもの」という意味で、食道・胃・腸などにできた「できもの」のことであり、通常は悪性以外のものを指します。先述のように、次第に大きくなるものや将来悪性に変わる可能性のあるもの(すなわち腫瘍)と、放置しても問題ないもの(非腫瘍)とに分けることができます。以前は「ポリープ」といえば「でっぱったもの」だったのですが、内視鏡の進歩などのお陰で、平たいものや凹んだものも見つかるようになり、そういったものも「ポリープ」に含めて扱うようになっています。凹んだものは小さいうちからすでに悪性であることが多いので、恐れられています(図1)。
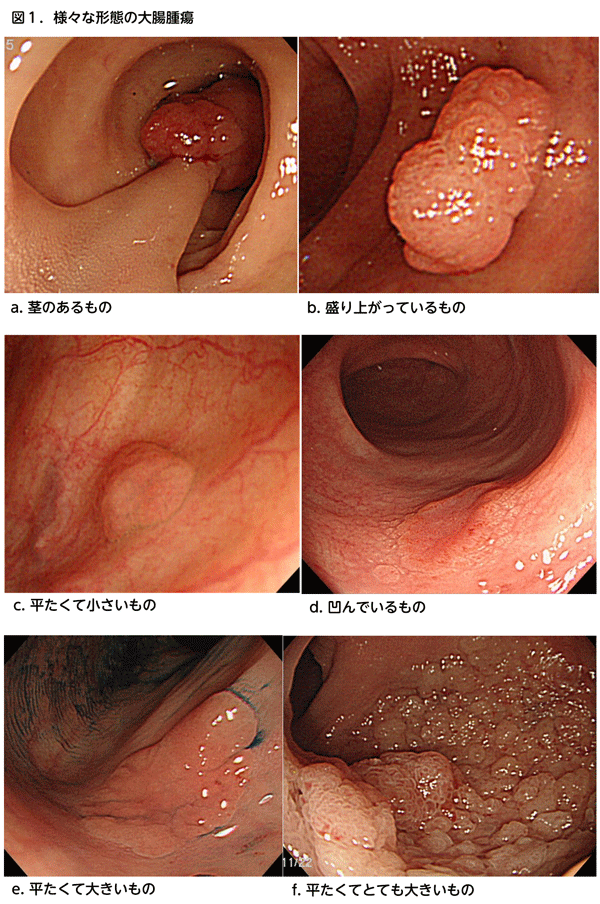
大腸ポリープには色々な種類があります。そのうち「腺腫性ポリープ(腺腫とも言います)」は腫瘍であり、次第に大きくなったり悪性に変わったりする可能性があるので、そうなる前に切除することが多いです。ただし5mm以下の腺腫は、凹んだものを除けば、なかなか悪性化しないことが知られており、必ずしもすべてを切除するとは限りません。「炎症性ポリープ」や「過形成性ポリープ」は非腫瘍であり、特殊な状況を除いて、通常は放置されます。
<大腸腫瘍・ポリープはどのように診断するの?>
大腸腫瘍・ポリープ、さらにはがんでさえ、最初はほとんど自覚症状がありません。いわゆる「大腸がん検診」では、まず便検査をすることが多いですが、正確には「便潜血検査」と言って、便にほんの微量の血液がまじっていないかどうかを調べる検査です。便潜血陽性の場合はポリープや癌ができている可能性があるので、内視鏡で確認します。いわゆる「腫瘍マーカー」は、血液検査なので簡単ですが、かなり進行したがんでないと陽性になりにくいのが欠点です。PET検査も楽な検査ですが、大腸の場合は進行がんでないと陽性になりにくい反面、がんがないのに反応してしまう「偽陽性」も少なくありません。CTやカプセル内視鏡で大腸ポリープを探す方法もありますが、小さいものや平たいものを見つけにくい欠点があります。内視鏡以外の検査で陽性になった場合は、結局、内視鏡で確認しないと確定診断も治療もできません。内視鏡は楽な検査とは言えないかもしれませんが、最も確実な方法と言えます。また内視鏡で観察すれば、大腸ポリープをみつけられるだけでなく、腫瘍であるかどうか、良性か悪性か、切除する方が良いか放っておいて大丈夫か、外科手術が必要か内視鏡で治りそうか、などの診断が可能であり、治療方針の決定に必須です。その場で治療ができる場合もあります。
大腸内視鏡は。がんの早期発見・早期治療に役立つほか、良性腫瘍を発見して切除することによりがんの予防にも役立ちます。
<どのような腫瘍であれば内視鏡で切除できるの?>
良性の腫瘍は原則、大きくとも内視鏡で治すことができます。がんの場合は進行度(ステージ)によって治療方法を変える必要があります。
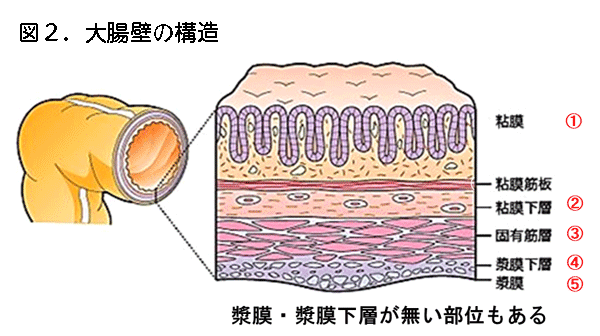
大腸がんの進行度は、大腸の壁の中でのがんの深さ(「深達度」といいます)と、転移の有無で決まります。大腸の壁は、内側から粘膜・粘膜下層・固有筋層・漿膜下層・漿膜の5層に分けることができます(図2)。大腸腫瘍は粘膜に発生して、大腸内腔方向に盛り上がったり粘膜の上を這うように横に広がったりしますが、悪性化すると壁の中に向かって深く潜り込んでいきます。がんの深さが粘膜下層までのものを「早期がん」(図3)、それより深くまで達しているものを「進行がん」と呼びます。

進行がんの治療には、外科手術や抗がん剤による化学療法が必要となります。粘膜に留まる大腸がん(粘膜内がんといいます)は転移することがないので、内視鏡で切り取るだけで根治することができます。粘膜下層までに達するがん(粘膜下層がんといいます)も早期がんではあるのですが、このうち10%程度は転移するのです。転移に対して内視鏡で治療することは不可能なので、CT検査などで転移が見つかった場合は、進行がんと同様の手術が必要です。転移が見つかっていなくても、内視鏡などで観察した際に、「進行がんかもしれない、あるいは進行がんに近い粘膜下層がん」と診断した場合は、外科手術に回って頂きます。その場合、病変の存在部位の大腸と周囲のリンパ節を一緒に取り出します(リンパ節を取り出すことを、「リンパ節郭清」といいます)。逆に「粘膜内がん、あるいは粘膜下層がんだとしても粘膜内がんに近い」と診断した場合は、まず内視鏡で切除します。
内視鏡で切除した病変は顕微鏡で詳しく調べて(病理検査といいます)、がんの深さがどうであったか(1mm以上であると転移しやすい)、ちゃんと取り切れているか(特に最も深い箇所:垂直断端といいます)、その他に転移しやすい要素(リンパ管や静脈にがん細胞が入り込んでいるなど)がないかを調べます。現在のルールでは、転移しやすい要素がひとつでもあれば、リンパ節郭清を含めた外科切除を考慮することになっていますが、転移の可能性は高くはないので、患者さまの年齢や全身状態、他の疾患の有無などを含めて総合的に判断します。特に、がんの深さが1mm以上であっても他の要素がなければ、転移の可能性は極めて低いので、手術をせずに様子をみることが多くなってきています。
<内視鏡治療の実際は?>
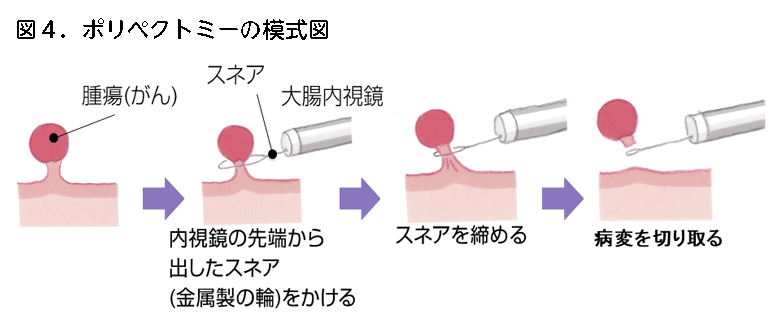
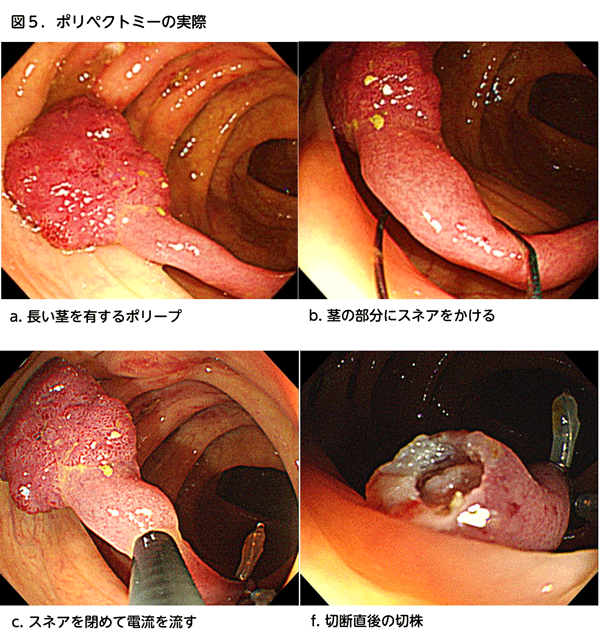
1. ポリペクトミー(図4、5、6)
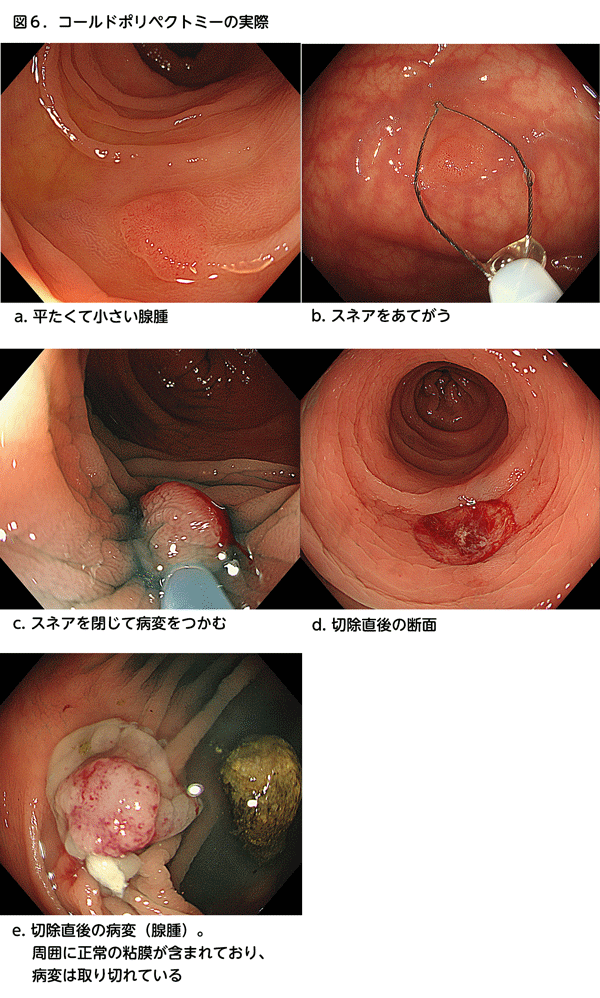
スネアと呼ばれる針金の輪を、病変の上から被せて根元を縛り、ポリープ切り取る方法です。以前から主にキノコのような茎のある病変に対して、スネアに電流を流して焼き切る方法が行われてきました(図4、5)。最近では根元がくびれていないものや平たい病変に対してもポリペクトミーを行うことが増加してきましたが、その場合は電流を流さずに切る方法が主体となっており、この方法を「コールドポリペクトミー」と呼びます(図6)。コールドポリペクトミーはとても安全な方法ですが、病変を取り残す可能性が無視できないので、がんを疑わない10mm未満の病変に対してのみ行われます。茎のある病変の場合は、がんを疑う病変や少々大きい病変でも、茎のところで切れば取り残すことは少ないのですが、出血する可能性が高いため、電流を流して切ります(図5)。
2. 内視鏡的粘膜切除術(EMR)(図7、8)
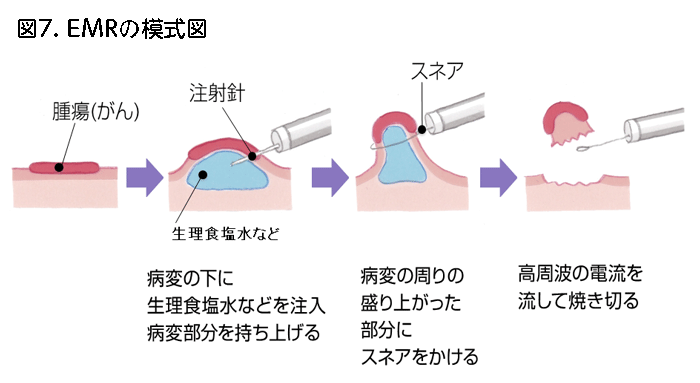
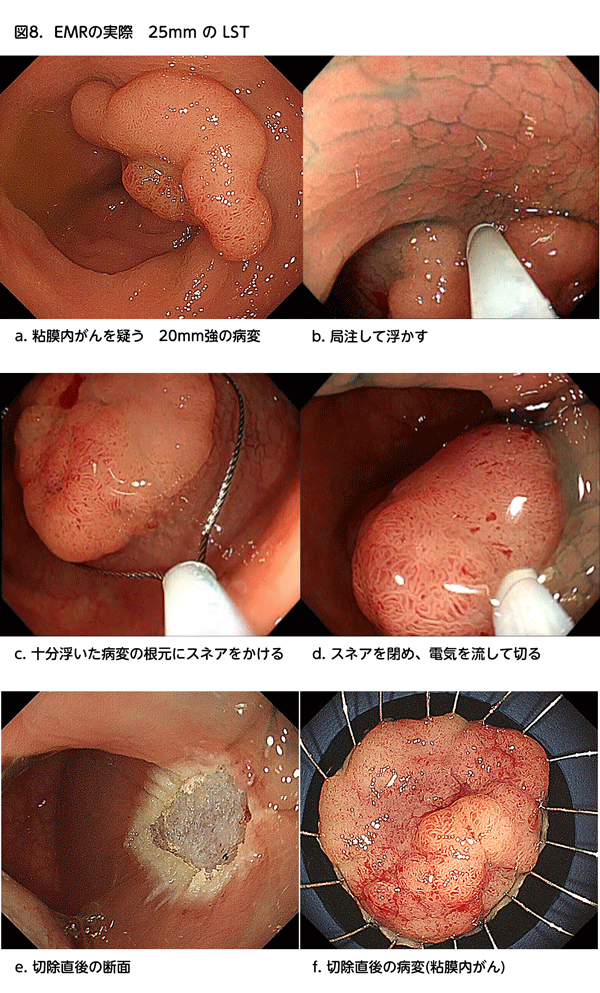
スネアをかけて切る点ではポリペクトミーと同様ですが、食塩水などの液体を病変の下の粘膜下層に注射(局所注射、局注といいます)し、病変を饅頭のような形に浮かし、スネアをその根元にあてがってから電気を流して切る方法です。平たい病変や凹んだ病変でも切除しやすくなり、病変周囲の正常粘膜や、病変より深い粘膜下層も含めて切り取ることが可能なため取り残すことが少ないので、がんを疑う病変や10mm以上の病変に対しても行われます。ただし、20mmを越えるような病変では一発では切除できずに2-3回以上スネアをかけ直して切除することが多く、その場合は「分割EMR」といいます。「分割EMR」は諸外国では今でも盛んに行われていますが、きれいに取れたように見えても細胞レベルで残ってしまうことがあり、再発が多いという欠点があります。
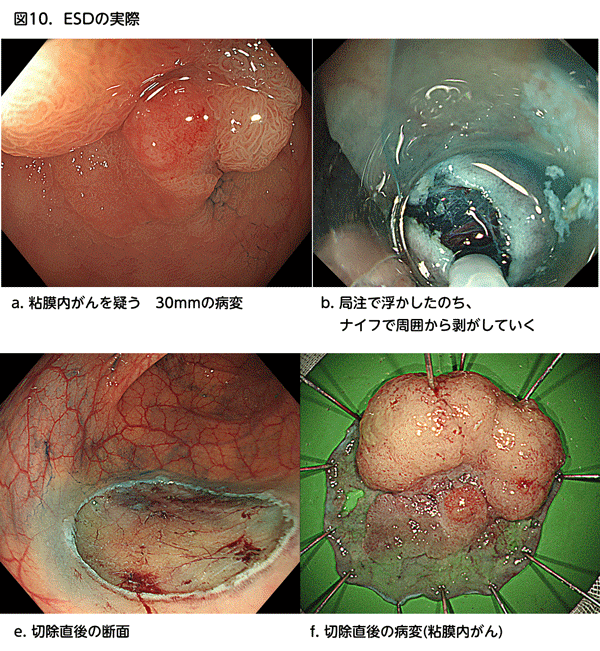
3. 内視鏡的粘膜下層剥離術(ESD)(図9、10)
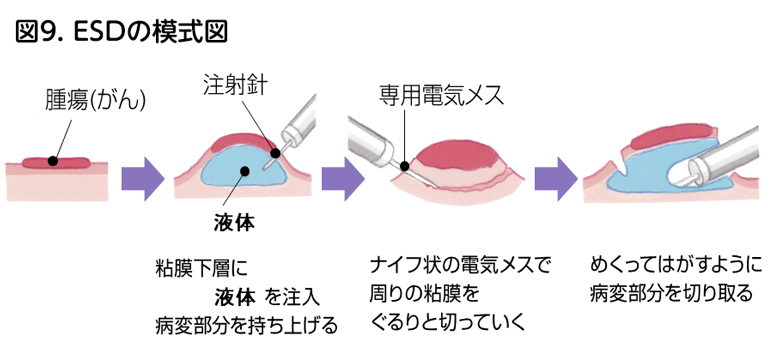
20mmを越えるような大きい病変であってもひとかたまりにとる方法がないかということで開発された方法です。病変を局注で浮かすところはEMRと同様ですが、スネアではなく、特殊なナイフを使って、病変の端のほうから少しずつ剥がしていきます。従って、病変が大きくとも、時間さえかければひとかたまりに切除することが可能です。従来なら外科手術をしていたような大きい病変でも内視鏡で切除できるようになり、分割EMRに比較して再発が極めて少ないという長所があります。画期的な方法ですが、技術的に難しく、時間がかかり、偶発症が少なくない、ということが欠点です。また、先述のように、転移のない早期がんに対して行われ、転移の可能性のある粘膜下層がんや進行がんは対象外となります。
<内視鏡治療の偶発症は?>
1. 出血
最も多いのは出血です。切除中や切除直後に起こる場合と、治療後の夜中や後日に起こる場合(後出血といいます)があります。出血に対しては色々な止血方法があり、ほとんどの場合は内視鏡で止血可能です。
2. 穿孔
腫瘍を切除した部位の大腸の壁に穴があくことです。ほとんどは切除中に起こりますが、小さい穴であれば直ちにふさぐ処置を行います。穴がふさがらなければ、大腸内の便や汁が漏れて腹膜炎を起こしてしまうので、緊急手術が必要になります。ふさぐことができた場合でも数日間は絶食や抗菌薬の点滴が必要になります。穿孔のほとんどは治療中に起こるのですが、ごくまれに数日後に起こることがあり(遅発性穿孔といいます)、その場合は内視鏡で穴をふさぐことが困難で、緊急手術になることが多いです。
3. その他
出血や穿孔がなくとも、数日間微熱が出たり、痛みを感じたりすることがあります。
<内視鏡治療後の注意点は?>
腫瘍の大きさや切除方法によって、日帰り、一泊入院、数日~1週間入院で行われます。いずれの場合も、退院後1週間程度は出血・穿孔の可能性があるため、スポーツ、温泉・サウナ、旅行などを控え、アルコールや香辛料の強い食べものを避ける必要があります。何か異変を感じた場合は治療した施設と相談し、場合によっては受診する必要があります。
大腸腫瘍・ポリープの治療後も、病変の再発や、他の部位に新たな腫瘍・ポリープができる可能性があるので、定期的に内視鏡検査をする必要があります。内視鏡の検査間隔は治療した病変の内容によりますので、主治医の指導に従って下さい。
【この記事をみた方はこちらもどうぞ】

